Что можно и что нельзя делать при остеохондрозе. Что такое остеохондроз?
- Что можно и что нельзя делать при остеохондрозе. Что такое остеохондроз?
- Можно ли греть остеохондроз. Признаки остеохондроза грудного отдела
- Как снять приступ остеохондроза. Причины и механизм развития остеохондроза
- Физические нагрузки при шейном остеохондрозе. Можно ли выполнять, какие-либо физические упражнения при остеохондрозе?
- Что нельзя есть при остеохондрозе. Что такое остеохондроз позвоночника.
- Какие компрессы делать при остеохондрозе. Реабилитация после коронавируса
Что можно и что нельзя делать при остеохондрозе. Что такое остеохондроз?
Название болезни страшит, когда она непонятно. Медицинские суффикс «-оз» означает разрастание, или увеличение какой-то ткани: гиалиноз, фиброз. Примером может быть цирроз печени, когда соединительная ткань разрастается, а функциональная ткань, гепатоциты, уменьшается в объеме. Может быть накопление патологического белка, или амилоида, которого в норме быть не должно. Тогда это болезнь накопления будет называться амилоидоз. Может быть значительное увеличение печени вследствие жирового перерождения, которая носит название жировой гепатоз.
Что же, получается, что при межпозвонковом остеохондрозе в объеме увеличивается хрящевая ткань межпозвонковых дисков, ведь «хондрос, χόνδρο» в переводе с греческого на русский язык означает «хрящ»? Нет, хондроз, или, точнее, остеохондроз не является болезнью накопления. Никакого истинного разрастания хрящевой ткани при этом не возникает, речь идет только об изменении конфигурации межпозвонковых хрящевых дисков под влиянием многолетних физических нагрузок, и мы выше рассмотрели, что происходит в каждом отдельном диске. Термин «остеохондроз» внедрен в клиническую литературу A.Гильдербрандтом в 1933 году.
Как биомеханика обезвоженного диска изменяет его форму? В результате чрезмерной нагрузки их наружные края вспучиваются, разрываются, и образуются протрузии , а потом – и межпозвонковые грыжи , или хрящевые узлы, которые выпирают за пределы нормального контура диска. Именно поэтому хондроз и назван хондрозом, поскольку хрящевые узлы — грыжи — возникают там, где хряща не должно быть, за внешним контуром здорового диска.
Края позвонков, которые являются смежными по отношению к диску, также гипертрофируются, образуются клювовидные возраста, или остеофиты. Поэтому такое взаимное нарушение конфигурации хрящевой и костной ткани и называется в комплексе остеохондрозом.
Остеохондроз относится к дистрофически-дегенеративным процессам, и является частью обычного, нормального старения межпозвонковых дисков. Никого из нас не удивляет, что лицо 20-летней девушки будет немного отличаться от её же лица в возрасте 70 лет, но почему-то все считают, что позвоночник, его межпозвонковые диски, не претерпевают таких же выраженных временных изменений. Дистрофия—это нарушение питания, а дегенерация—это последующее за длительным периодом дистрофии нарушение структуры межпозвонковых дисков.
Можно ли греть остеохондроз. Признаки остеохондроза грудного отдела
Клинические проявления грудного остеохондроза зависят от возраста пациента, степени и стадии (острая или ремиссия) болезни.
В первое время без лечения грудной остеохондроз может протекать бессимптомно - даже на второй стадии заболевания болевой синдром зачастую отсутствует. Наиболее характерна для заболевания боль, которая возникает при глубоком вдохе - если набрать полные легкие воздуха и задержать дыхание на несколько секунд. Для остеохондроза грудного отдела специфичны два вида боли:
- дорсаго - острые приступы боли, которые быстро проходят (обычно мучают по ночам, при наклонах и поворотах корпуса, нагрузке);
- дорсалгия - несильная боль продолжительностью до 3 недель, которая стихает по мере того, как пациент “расхаживается”.
Другими важными критериями для самодиагностики считаются скованность и хруст в области грудины - например, при попытке поочередно подвигать плечами, свести лопатки.
К ярким симптомам и ощущениям при лечении грудного остеохондроза относят:
- Боль при поднятии тяжестей или после длительного пребывания в одной позе - как правило, простреливающая. При движении и активном дыхании болевой синдром усиливается, может “опоясывать” грудную клетку, отдавать в подмышку или ключицу. Некоторых больных беспокоят также ноющие боли в плечах в состоянии покоя.
В отличие от стенокардии и других “сердечных” болей, которые длятся от 3-5 минут до часа, торакалгия при грудном остеохондрозе может растянуться на недели и месяцы, то усиливаясь на несколько дней, то идя на убыль. Лечение грудного остеохондроза медикаментами “от сердца” (корвалол, валокордин, аспирин-кардио) не приносит результата. - “Мурашки” в груди . Ощущение чаще возникает в верхней части грудного отдела, в мышечных волокнах. Может сопровождаться чувством онемения, снижением чувствительности (как в области груди, так и в средней части спины). Из-за этого холодеют ноги, наблюдается шелушение кожи, ломкость ногтей и другие симптомы недостаточного питания тканей.
- Колики во внутренних органах . Резкая, колющая боль может возникать в желудке, сердце и даже почках, из-за чего больные часто подозревают у себя язву, стенокардию или инфаркт. При наличии таких симптомов для лечения остеохондроза грудного отдела позвоночника лучше посетить невролога, и лишь затем обращаться к профильным врачам, чтобы избежать постановки неверного диагноза.
- Нарушения рефлексов. При грудном остеохондрозе чаще всего выражаются в ритмических подергивания плечевых, трапециевидных спинных мышц в ответ на их растягивание.
- Общая слабость грудного отдела позвоночника . Больным становится труднее поддерживать осанку, они начинают сутулиться, горбиться. Мускулатура спины при этом становится все более напряженной, спина “твердеет”.
- Затрудненное дыхание . Одышка при подъеме по лестнице, чувство нехватки воздуха или сдавленности в груди - самые распространенные симптомы остеохондроза грудного отдела. Лечение начинается с жалоб больного на кашель, из-за чего пациенты предполагают у себя пневмонию.
- Неустойчивость психоэмоциональной сферы . Люди, которые проходят через симптомы и лечение остеохондроза грудного отдела позвоночника, становятся более раздражительными, страдают от постоянной усталости и быстрой утомляемости даже при достаточном отдыхе.
- Со стороны ЖКТ пациентов беспокоит чувство пресыщения и потеря аппетита , вздутие, метеоризм, изжога, нерегулярный стул, тошнота. Больных преследуют боли в горле и пищеводе, ощущение “комка” при сглатывании.
Как снять приступ остеохондроза. Причины и механизм развития остеохондроза
Чтобы понять, почему болит спина, нужно разобраться, как устроен наш позвоночник, как он работает, какие функции выполняет и какие факторы могут приводить к его повреждению.
Позвоночник человека составляют 32-34 позвонка (7 шейных, 12 грудных, 5 поясничных, 5 крестцовых, 3-5 копчиковых), между которыми находится межпозвоночный диск, состоящий из хрящевой ткани. В середине межпозвоночного диска находится пульпозное ядро – полужидкое образование в виде «шарика», выполняющее функцию амортизации и окруженное плотной хрящевой тканью (фиброзным кольцом). Через весь позвоночник проходит спинномозговой канал, в котором расположен спинной мозг, с отходящими от него нервами. Вся эта конструкция окружена мышцами и связками. Основные функции позвоночника - опорно-двигательная, амортизационная, защитная.
Представьте себе останкинскую телебашню, которая удерживается в вертикальном положении благодаря целой системе тросов, натянутых от основания к верхушке. Так и наш позвоночник удерживает в нужном положение группа мышц–стабилизаторов, которые в норме равномерно распределяют нагрузку на позвоночник и суставы. В отличие от останкинской телебашни, наш позвоночник устроен сложнее, он может сгибаться в различных направлениях и даже скручиваться, все это возможно благодаря наличию межпозвоночного диска, мышц и связок.
Каждый день человек совершает какие-то однообразные, повторяющиеся движения, связанные с работой или проведением досуга. Если на протяжении длительного времени работают одни и те же мышцы, то они перенапрягаются и спазмируются, а другие мышцы в это время совсем не испытывают нагрузку и атрофируются. Это приводит к изменению «геометрии» тела, нагрузка на межпозвоночный диск перераспределяется, спазмированные мышцы стягивают позвонки, ухудшается питание. При однообразном тяжелом физическом труде происходят те же самые процессы. Кроме этого, межпозвоночный диск не имеет кровеносных сосудов, а его питание осуществляется благодаря окружающим мышцам, и во время движения в межпозвоночном суставе в него поступает питательная синовиальная жидкость.
Хрящевая ткань на 80-85% состоит из воды, соответственно питьевой режим играет огромное значение. В течение суток человек должен выпивать минимум 2 литра чистой воды. Если воды в организм поступает недостаточно, то происходит дегидратация (высыхание) межпозвоночного диска, хрящ трескается и разрушается.
В своей практике я давно отметил, что стрессы, тревоги, переживания часто способствуют возникновению болей в спине. Любую стрессовую ситуацию наш организм воспринимает как опасность. При этом активируется симпатическая часть нервной системы, надпочечники «впрыскивают» в кровь гормоны стресса, повышается артериальное давление, учащается сердцебиение, напрягаются мышцы. В природе животное, если чего-то испугалось, бежит или защищает себя, соответственно сгорают гормоны стресса и мышцы, поработав, расслабляются. Человек - существо социальное, тревожиться стал чаще, а двигаться меньше, соответственно разрядки не происходит. Как результат возникает боль в позвоночнике, головная боль, моторные тики и другое.
В литературе можно встретить разные формулировки остеохондроза, но суть их одна. Остеохондроз – это «поломка» двигательного сегмента, разрушение, дегенерация хрящевой ткани. Причина – неправильный двигательный стереотип и, как следствие, нарушение питания хряща.
Прогрессированию остеохондроза способствуют: малоподвижный образ жизни, большие физические нагрузки, подъем тяжестей, ожирение, ношение сумки на одном плече, обувь на высоком каблуке, слишком мягкий матрас для сна, частые переохлаждения, наличие вредных привычек, наследственная предрасположенность, стрессовые ситуации, недостаточный питьевой режим и другое.
Физические нагрузки при шейном остеохондрозе. Можно ли выполнять, какие-либо физические упражнения при остеохондрозе?
В настоящее время всё больше людей страдает от заболеваний позвоночного столба. Пожалуй, одним из самых распространённых является остеохондроз . Он представляет собой ослабление скелета, потерю костной и хрящевой тканью эластичности и прочности. Вследствие постоянного сидячего образа жизни и недостатка питательных веществ в организме кости становятся более хрупкими, суставы и ткани, окружающие скелет, отвердевают и начинают пережимать нервные окончания и кровеносные сосуды. Из-за этого человек может испытывать не только дискомфорт в теле, но и сильную, порой даже невыносимую боль.
Остеохондроз может поражать все отделы позвоночника. При этом со временем он только прогрессирует, а дегенеративные процессы распространяются всё дальше, иногда существенно затрудняя работу внутренних органов. Подвержены влиянию остеохондроза в основном пожилые люди, но эта болезнь в настоящее время всё больше затрагивает и школьников, и офисных работников, которым зачастую не хватает двигательной активности. У многих возникает вопрос: а не провоцирует ли физическая нагрузка ещё большее развитие остеохондроза? Зачастую это действительно так. Многие физические упражнения не рекомендуется выполнять на начальных стадиях развития болезни, а в период обострения тем более. Но при полном отсутствии физической активности мышцы человека всё больше атрофируются, появляется избыточная масса тела, что оказывает дополнительную нагрузку на позвоночный столб. Поэтому занятия спортом при остеохондрозе очень полезны, нужно только уметь отличать полезные физические упражнения от вредных.
Какими видами спорта не рекомендуется заниматься при остеохондрозе?
В период обострения заболевания ни один вид спорта не считается приемлемым. В это время лучше вообще исключить какую-либо нагрузку на позвоночник и свести двигательную активность к минимуму. К занятиям спортом следует переходить только тогда, когда об этом скажет лечащий врач. При этом не следует сразу переусердствовать и выбирать сложные упражнения, оказывающие существенное давление на мышцы и скелет. К нерекомендуемым видам спорта относят всё, что связано с резкими поворотами корпуса и чрезмерной растяжкой позвоночника. Как правило, это теннис и бадминтон, так как, пытаясь парировать удар соперника, человек может делать резкие выпады, что вполне вероятно может сместить позвоночные диски, а это, в свою очередь, может привести к пережатию нервных корешков и новым приступам боли и обострению остеохондроза.
Не рекомендуется заниматься командными видами спорта. Сюда относят волейбол, баскетбол, футбол, хоккей и многие другие. Во-первых, они очень динамичны, а это чрезмерная нагрузка на организм, ослабленный остеохондрозом. Во-вторых, такие виды спорта очень травмоопасны - любое падение, столкновение с кем-либо из других спортсменов может повредить не только позвоночник и спровоцировать обострение его патологий, но и, в крайних случаях, повредить внутренние органы.
Следует исключить из своего графика туристические походы. Во время них приходится носить на себе тяжёлые рюкзаки, что оказывает существенную нагрузку на спину. кроме того, в походных условиях спать приходится зачастую в не слишком комфортных условиях. Навряд ли кто-то носит с собой ортопедические матрасы и подушки. Длительное нахождение в неудобной позе провоцирует остеохондроз.По причине переноса тяжестей также не рекомендуется ходьба на лыжах на большие расстояния.
Какими видами спорта полезно заниматься при остеохондрозе?
Очень полезно занятие ЛФК, так как комплекс таких упражнений оказывает не слишком тяжёлое воздействие на позвоночник, плавно растягивает спину, возвращая мышцам утраченную эластичность и подвижность. Лечащий врач назначает индивидуальный комплекс, рассчитанный на особенности протекания заболевания у конкретного пациента. В зависимости от этого нагрузка оказывается в большей степени на шею, грудную клетку или поясницу.
Особенно рекомендуется при остеохондрозе плавание в бассейне. Это наименее травмоопасный вид спорта, так как в воде крайне сложно делать резкие движения. Во время выполнения упражнений в бассейне спина так же плавно растягивается, снимается напряжение во всём теле, нервные окончания меньше защемляются.
В некоторых случаях люди, страдающие остеохондрозом, также отличаются избыточной массой тела. По этой причине полезны занятия фитнесом. Однако здесь важна умеренность. Категорически запрещено самостоятельно разрабатывать программу тренировок, так как это существенная нагрузка и неправильное выполнение упражнений могут повредить позвоночник. Лучше всего заниматься с персональным тренером, который разработает комплекс упражнений, гармонично борющийся с лишним весом, не выматывая при этом организм человека существенными нагрузками и не провоцируя осложнений при наличии патологий позвоночного столба.
Таким образом, при лечении остеохондроза следует с большой осторожностью подходить к занятиям спортом. Рекомендуется выбирать упражнения, не оказывающие чрезмерной нагрузки на организм.
Что нельзя есть при остеохондрозе. Что такое остеохондроз позвоночника.
Остеохондроз позвоночника – это дистрофия, или иначе говоря, нарушение питания тканей межпозвонкового диска с ослаблением его амортизирующих свойств. При остеохондрозе ухудшается фиксирующая способность позвоночника, состояние околопозвоночных мышц и связок, особенно при нагрузке, делая их не эластичными и слабыми.
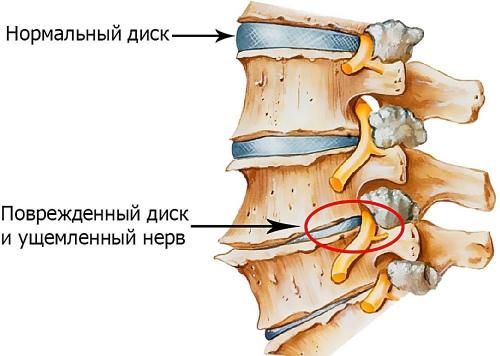
Вначале происходит обезвоживание пульпозного ядра и нарушение обмена веществ в хряще. В результате диск теряет свою упругость, усыхает, уменьшается в размерах и не может противодействовать физической нагрузке. Например, вертикальная сила 500 кг приводит к разрыву здорового диска, что подтверждено экпериментально, а при остеохондрозе для аналогичного эффекта достаточно осевой нагрузки всего 200 кг – настолько позвоночник ослабевает.
Фиброзное кольцо диска также утрачивает свою эластичность, что вызывает его трещины и разрывы. В образовавшиеся дефекты выпячивается, а затем и выпадает (частично или полностью) центральная часть, так называемое пульпозное ядро. Это и есть грыжа межпозвонкового диска.
Теперь уже известно, что основная причина остеохондроза связана с нашим образом жизни, который ведет к изменениям в позвоночнике. Это сидячая работа, эмоциональные и физические перегрузки, неправильная осанка и нерациональное питание. Чтобы позвоночник остался здоровым, его необходимо беречь смолоду. Для правильного развития костей нужно с детства употреблять продукты, содержащие кальций, фосфор, магний, марганец и витамины А и С. В ежедневный рацион обязательно следует включать кисломолочные продукты, яйца, орехи, бобовые, капусту, а также печень, сыр, кукурузу. Важны овощи и фрукты, особенно желтого и оранжевого цвета, которые насыщены витамином А. Шиповник, сладкий перец, киви и ягоды богаты витамином С.
Питайтесь рационально и не переедайте, старайтесь не сутулиться. Плохая осанка приводит к увеличению нагрузки на поясничный отдел позвоночника. Выпрямите спину, подберите живот и распрямите плечи. Чуть приподнятая голова и втянутый живот – это и есть правильная осанка. Статного человека видно сразу. Держать спину – значит уметь многое выдержать и сохранить достоинство в трудных ситуациях.
Средство достижения горделивой осанки – естественный мышечный корсет из собственных тренированных мышц. Плавание – идеальный вид спорта для позвоночника и его мышечного корсета. Знайте, что некоторые виды спорта вредны для позвоночника, так как связаны с большими нагрузками: теннис, бадминтон, гольф, хоккей, футбол, прыжки, тяжелая атлетика. Здесь приходится резко поворачивать корпус, а падения, толчки и удары травмируют позвоночник. Неизбежны при этом макро- и микротравмы приводят к болям в спине, раннему изнашиванию позвоночника с развитием остеохондроза, требующего лечения.
Древние медики считали, что здоровье человека определяется здоровьем позвоночника. Современная медицина подтверждает роль позвоночника в сохранении хорошего самочувствия.
Научитесь щадить свой позвоночник, чтобы сохранить свое здоровье!
Какие компрессы делать при остеохондрозе. Реабилитация после коронавируса
Ученым и врачам еще не все известно о Сovid-19. Но многочисленные исследования уже свидетельствуют о высокой вероятности развития долгосрочных негативных симптомов у переболевших. Установлено, что даже легкие формы способны вызывать хронические патологии центральной нервной системы и внутренних органов. Поэтому доктора единодушно сходятся во мнении, что реабилитация после коронавируса необходима всем пациентам.
Почему требуется восстановление
Сегодня уже достоверно известно, что коронавирусная инфекция поражает в первую очередь дыхательную и сердечно-сосудистую системы. Но также вирус способен негативно воздействовать на почки, органы желудочно-кишечного тракта, печень, клетки мозга.
Слабость, усталость, сонливость – эти симптомы появляются одними из первых. Причиной их возникновения является не только интоксикация. Даже умеренное поражение легких на фоне Сovid-19 вызывает развитие гипоксии. А нехватка кислорода провоцирует нарушения процессов обмена, синтеза ферментов, ухудшение кровообращения.
В результате гипертермии происходит потеря жидкости и нарушение электролитного баланса. Также имеет значение и ухудшение аппетита, из-за чего в организм поступает недостаточное количество питательных веществ.
Поэтому упадок сил и недостаток энергии – вполне объяснимые явления после таких тяжелых нарушений. Несмотря на отсутствие точных данных, специалисты предполагают, что снижение работоспособности и нарушения функции легких могут сохраняться в течение года у каждого пятого пациента.
Вам может быть интересно: Можно ли заболеть коронавирусом второй раз
Параллельно с астенией, даже у психически здоровых пациентов, нередко наблюдаются и психоэмоциональные расстройства. Они проявляются:
- депрессивными признаками;
- тревожностью;
- поведенческими расстройствами;
- нарушениями сна.
Без реабилитации после перенесенного коронавируса справиться с возникшими нарушениями практически невозможно, особенно, если болезнь протекала в тяжелой форме. Восстановление проходит под врачебным контролем и ему обязательно предшествует полное обследование.
Для чего нужна диагностика
Обследование помогает определить вероятность развития осложнений или выявить уже имеющиеся нарушения после ковидной пневмонии.
С этой целью выполняют:
- УЗИ внутренних органов;
- электрокардиограмму;
- КТ легких;
- анализы крови.
Полученные данные помогут подобрать наиболее действенные реабилитационные методы выявленных нарушений.
Немедикаментозные методы восстановления
По рекомендации Минздрава практически во всех санаториях России действуют программы реабилитации пациентов, перенесших ковид. Также восстановительные программы предлагаются во многих российских клиниках.
Их основные цели:
- восстановление дыхательной функции;
- улучшение общего физического состояния;
- борьба со стрессом, беспокойством, тревогой;
- устранение слабости в мышцах;
- повышение работоспособности.
Для восстановления используются методики:
- Оксигенотерапия – состоит из курса ингаляций и кислородных коктейлей. Процедуры насыщают клетки кислородом, укрепляют иммунную систему, помогают восстановить дыхательную функцию и справиться с одышкой.
- ЛФК (лечебная физическая культура) – курс начинается с минимальных физических нагрузок, которые постепенно увеличивают. Первые занятия длятся всего несколько минут под контролем артериального давления и сатурации. Кардионагрузки начинают с ходьбы.
- Дыхательная гимнастика – различных упражнений существует множество. Но перед их выполнением нужно получить консультацию пульмонолога, так как некоторые методики после ИВЛ (искусственной вентиляции легких) могут быть опасны.
- Сбалансированное питание — содержит необходимые питательные вещества. Одновременно продукты должны быть щадящими для печени и сердечно-сосудистой системы. Рекомендации по составлению рациона пациентам дает врач-диетолог.
Реабилитация после ковида в санаториях дополнительно включает плавание, терренкур, лечение микроклиматом соляных пещер.
Препараты для реабилитации
Большинство врачей считает, что при восстановлении должно использоваться минимальное количество медикаментозных средств. Для лечения инфекции (особенно тяжелых форм) используется немало сильнодействующих и достаточно токсичных препаратов. Поэтому, чтобы снизить нагрузку на печень и почки, оставляют только необходимый минимум лекарств.
К ним относятся:
- препараты для предупреждения образования тромбов;
- средства для нормализации обменных процессов;
- легкие седативные средства;
- антидепрессанты, транквилизаторы.
Вирус негативно действует на организм. Но правильно подобранные методы реабилитации позволяют избавиться от нарушений практически полностью. Главное условие – пройти полный курс сразу после завершения лечения, независимо от степени тяжести болезни. Это поможет значительно снизить риск серьезных последствий и восстановить в короткие сроки силы и энергию.